بیماری پروانهای نوعی بیماری ژنتیکی نادر است که موجب میشود پوست افراد مبتلا با کمترین فشارها تاول بزند. اکنون در کارآزمایی مرحلهی آخر، پژوهشگران نشان دادهاند که ژل حاوی DNA میتواند به ترمیم زخمهای بیماران کمک کند و از آسیب بیشتر جلوگیری کند.
نتایج کارآزمایی مرحلهی آخر چهارشنبه (۱۴ دسامبر) در مجلهی New England Journal of Medicine منتشر شد و نتایج حاصل از کارآزمایی کوچکی که قبلاً انجام شده است، اکنون سازمان غذا و داروی ایالات متحده در حال بررسی آن است. این سازمان تا اواسط فوریهی ۲۰۲۳ درخصوص تأیید درمان تصمیمگیری خواهد کرد.
درحالحاضر، درمان تأییدشدهای برای افراد مبتلا به بیماری پروانهای وجود ندارد. بیماری پروانهای بهطورعلمی اپیدرمولیز بولوزا (EB) نامیده میشود. دکتر ام. پیتر مارینکوویچ، مدیر کلینیک بیماریهای تاولی و دانشیار بیماریهای پوست در دانشکدهی پزشکی دانشگاه استنفورد و سرپرست کارآزمایی به لایوساینس گفت: «تنها کاری که از پزشکان و بیماران و مراقبان آنها برمیآید، این است که وقتی تاولها ظاهر شدند، مراقبت انجام دهند.»
مراقبت شامل تمیزکردن زخمهای پوستی، پوشاندن آنها با پماد و پانسمان و تعویض روزانه پانسمانها میشود. این فرایند غالباً برای بیمار دردناک است. مارینکوویچ گفت: «درحالحاضر، این تمام ابزاری است که برای درمان بیماران دراختیار داریم.»
زخمهای بیماران اغلب در طول بهبودی باز میشود و ممکن است برای ماهها یا حتی سالها باز بماند. زخمهای مزمن و تجمع بافت زخم بیماران را درمعرض خطر ابتلا به عفونتهای مرگبار، بدشکلی اندام و نوعی سرطان پوست به نام کارسینوم سلول سنگفرشی قرار میدهد.
مارینکوویچ گفت تأیید ژندرمانی جدید که B-VEC نامیده میشود، بدینمعنا خواهد بود که درنهایت میتوانیم درمانی را به این جمعیت بیمار ارائه دهیم که واقعاً به آنها کمک میکند.
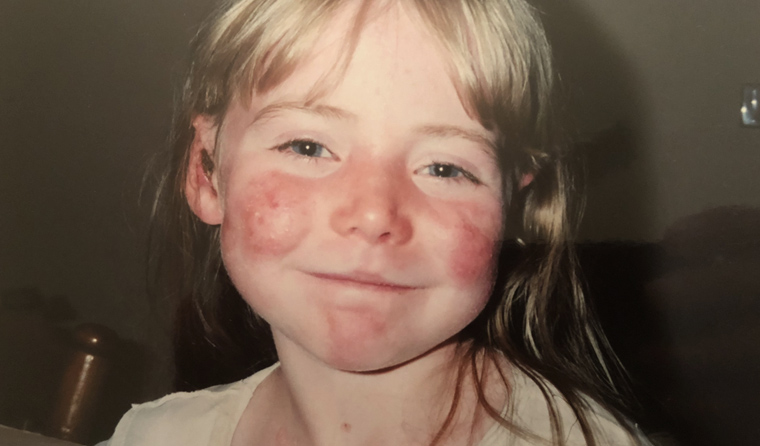
درمان B-VEC برای زیرگروه خاصی از بیماری پروانهای طراحی شده است که اپیدرمولیز بولوزای دیستروفیک نامیده میشود. این نوع بیماری پروانهای بهواسطهی جهش در ژن COL7A1 رخ میدهد. این ژن بهطورعادی نوعی کلاژن را کد میکند. پروتئین طنابمانندی که به لایهی خارجی پوست کمک میکند تا به لایهی زیرین متصل شود. افراد مبتلا به اپیدرمولیز بولوزای دیستروفیک، دو لایهی پوست بههم نمیچسبد؛ بنابراین، لایههای پوست روی هم مالیده میشود و پوست تاول میزند.
اپیدرمولیز بولوزای دیستروفیک به دو شکل وجود دارد: شکل غالب که در آن افراد یک نسخه جهشیافته از ژن COL7A1 را بهارث میبرند و شکل مغلوب که در آن از هریک از والدین خود یک نسخه از آن را بهارث میبرند؛ بنابراین، دو نسخه از نسخه جهشیافته دارند. بهجز یک نفر، تمام بیماران شرکتکننده در کارآزمایی به EB دیستروفیک مغلوب مبتلا بودند که یکی از شدیدترین اَشکال EB محسوب میشود.
درمان B-VEC با تحویل نسخههای کارآمد COL7A1 بهطورمستقیم به پوست زخمی بیمار عمل میکند. این درمان حاوی نسخهای از ویروس هرپس سیمپلکس (تبخال) است و بهگونهای اصلاح شده که نمیتواند در سلولهای انسانی تکثیر شود و حامل دو نسخه از COL7A1 است.
بهگفتهی مارینکوویچ، علت مناسببودن ویروس هرپس برای ژندرمانی این است که بهاندازهی کافی بزرگ است که قطعات بزرگ دیانای را حمل کند و توانایی فرار از سیستم ایمنی را دارد. بنابراین، احتمال کمتری وجود دارد که درمانهای حاوی این ویروس پس از استفاده مکرر موجب بروز واکنشهای مضر شوند.
در این کارآزمایی، درمان B-VEC یک بار در هفته و بهمدت شش ماه روی یکی از زخمهای ۲۸ بیمار بهکار برده شد؛ درحالیکه زخم دیگری با اندازهی مشابه با ژل دارونما درمان میشد. پس از سه ماه، ۷۱ درصد از زخمهای تحتدرمان با B-VEC بهطورکامل بهبود پیدا کرد؛ درحالیکه ۲۰ درصد از زخمهای درمانشده با دارونما بهبود پیدا کردند. دیوید شافر، مدیر مرکز سلولهای بنیادی برکلی در دانشگاه کالیفرنیا گفت:
این بیماری ویرانگری است که درحالحاضر گزینههای درمانی اندکی دارد و ژندرمانی بهوضوح بهبود زخمهای بیماران را تسریع کرد. مطالعهی جدید با گزارشهای گذشته دربارهی این درمان همخوانی دارد؛ اگرچه بازهی زمانی طولانیتر مطالعه نشان میدهد که تأثیر آن بر زخمهای افراد حداقل تا ۶ ماه دوام دارد. این مطالعهای بسیار موفق بود.–
مارینکوویچ گفت ژل در طول کارآزمایی در کلینیک استفاده شد؛ اما درصورت تأیید درمان، میتوان آن را بهراحتی در منزل و طی تعویض پانسمان استفاده کرد. برایناساس، درمان جدید درمقایسهبا سایر درمانهای آزمایشی EB شامل پیوند پوست و سلولهای بنیادی مهندسیشده دسترسپذیرتر خواهد بود. B-VEC بهجای اینکه درمانی دائمی باشد، نوعی درمان مستمر برای بیماری خواهد بود.
تیم مارینکوویچ قصد دارد در آینده نسخههای متفاوتی از این درمان را توسعه دهد که بتواند بهراحتی در بافتهایی که دسترسی به آنها سختتر است، مانند پوشش مری و غشاهای اطراف چشم استفاده شود.







